Poradnik od Apteki Centralnej
Zdrowie, leki i suplementy – rzetelna wiedza od Apteki Centralnej

Ewa Rutkowska-Król
Redaktor naczelna
Hemoroidy - przyczyny żylaków odbytu i leczenie hemoroidów
Hemoroidy to wstydliwe schorzenie związane z poszerzeniem naczyń żylnych w okolicach odbytu. Jeśli nie zostanie odpowiednio wcześnie rozpoznane i leczone, mogą powodować dyskomfort, ból, a nawet poważne komplikacje. Znajomość czynników sprzyjających ich powstawaniu pomoże w profilaktyce, a świadomość dostępnych metod leczenia – zarówno domowych, jak i farmakologicznych – może przynieść szybką ulgę i poprawić komfort życia. Co to są hemoroidy? Hemoroidy to naturalnie występujące struktury naczyniowe zlokalizowane w kanale odbytu Wyróżniamy hemoroidy zewnętrzne i hemoroidy wewnętrzne. Ich zadaniem jest wspomaganie kontroli wypróżniania. Gdy hemoroidy ulegają powiększeniu lub stanom zapalnym mamy do czynienia z rozwojem choroby hemoroidalnej, potocznie nazywanej żylakami odbytu. Objawy takie jak swędzenie, pieczenie, krwawienie czy ból podczas wypróżniania są sygnałem, że hemoroidy wymagają specjalistycznej diagnostyki i właściwego leczenia.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Zakrzepica kończyn dolnych – objawy, przyczyny i sposoby leczenia
Zakrzepica kończyn dolnych to poważne schorzenie, które polega na tworzeniu się skrzeplin (zakrzepów) w żyłach nóg, najczęściej w żyłach głębokich. Jest to stan, który może prowadzić do zatorowości płucnej, dlatego ważne jest szybkie rozpoznanie i odpowiednie leczenie. Zakrzepica nóg może dotyczyć osób w każdym wieku, jednak najczęściej występuje u osób starszych, osób z chorobami przewlekłymi, palaczy, a także u tych, którzy prowadzą siedzący tryb życia. Objawy zakrzepicy Zakrzepica żylna może przebiegać z różnymi objawami, które zależą od nasilenia schorzenia oraz lokalizacji zakrzepu. Najczęściej występujące symptomy to: ból, obrzęk, tkliwość i wzrost temperatury ciała. Ból i uczucie ciężkości w nodze – ból często nasila się przy chodzeniu lub staniu, a noga może wydawać się ciężka i obolała. Obrzęk – dotyczy głównie dolnej części nogi, wokół kostki lub w obrębie całej kończyny. Może występować w wyniku zastoju krwi. Zaczerwienienie skóry – skóra nad miejscem, gdzie znajduje się zakrzep, może stać się ciepła i zaczerwieniona. Zwiększona wrażliwość na dotyk – obszar objęty zakrzepicą może być bolesny w dotyku. Wzrost temperatury ciała – u niektórych osób zatorowi może towarzyszyć stan podgorączkowy. Warto zaznaczyć, że nie zawsze występują wszystkie z tych objawów, a niektóre przypadki zakrzepicy mogą przebiegać bez widocznych objawów. Zakrzepica żylna – przyczyny Zakrzepica może być wynikiem wielu czynników, które wpływają na przepływ krwi w żyłach i skłonność do tworzenia się skrzeplin. Do najczęstszych przyczyn zakrzepicy należą: unieruchomienie, choroby serca, uszkodzenia naczyń krwionośnych, zaburzenia krzepliwości, ciąża i połóg, otyłość i nikotynizm. Unieruchomienie i długotrwałe siedzenie lub leżenie, np. w wyniku długich podróży, hospitalizacji czy po operacjach, które ograniczają ruchliwość, sprzyja zastojowi krwi. Choroby serca takie jak niewydolność serca czy arytmie mogą zaburzać krążenie i zwiększać ryzyko zakrzepów. Uszkodzenie ściany naczynia, np. w wyniku urazów, operacji lub przewlekłych stanów zapalnych, sprzyja tworzeniu się skrzeplin. Zaburzenia krzepliwości zwiększają ryzyko zakrzepicy. W czasie ciąży i po porodzie organizm kobiety przechodzi zmiany hormonalne, które mogą wpływać na większą skłonność do tworzenia zakrzepów. Nadmierna masa ciała zwiększa ciśnienie w żyłach nóg, co sprzyja powstawaniu zakrzepów. Palenie papierosów – nikotyna wpływa na zjawisko zwężenia naczyń krwionośnych oraz zaburza prawidłową krzepliwość krwi. Osoby znajdujące się w grupach ryzyka powinny szczególnie dbać o odpowiednią aktywność fizyczną, zdrową dietę i, w miarę możliwości, unikać czynników sprzyjających rozwojowi tej choroby. Regularne badania i konsultacje specjalistyczne pozwolą na szybsze wykrycie problemu i podjęcie właściwego leczenia.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Migrena – objawy, przyczyny i rodzaje migrenowego bólu głowy
Migrena to jedno z najczęstszych, a zarazem najbardziej dokuczliwych zaburzeń neurologicznych. Charakteryzuje się nawracającymi, intensywnymi i utrudniającymi normalne funkcjonowanie bólami głowy. Istnieją różne postaci migreny różniące się objawami i przyczynami tej dolegliwości. Umiejętność rozpoznania rodzaju migrenowego bólu głowy, zdiagnozowania jego przyczyny oraz znajomość skutecznych metod leczenia mogą pomóc złagodzić uciążliwe dolegliwości oraz zapobiec nawrotom migreny. Co to jest migrena? Migrena to przewlekła choroba neurologiczna, która charakteryzuje się nawracającymi atakami silnego bólu głowy, najczęściej jednostronnego, o pulsującym charakterze. Ból ten może trwać od kilku godzin do nawet kilku dni, a jego intensywność bywa tak silna, że utrudnia codzienne funkcjonowanie. Migrenie często towarzyszą nudności, wymioty, nadwrażliwość na światło, dźwięki czy zapachy. Choć migrena jest częstym schorzeniem, to jej przyczyny nie zostały jeszcze do końca poznane. Uważa się, że jest to wynik złożonej interakcji czynników genetycznych, środowiskowych oraz zmian w aktywności mózgu. Ataki migreny mogą być wywoływane przez różne czynniki, takie jak stres, zmiany hormonalne, niewłaściwa dieta, zmiana pogody czy brak snu. Istnieje kilka rodzajów migreny, które mogą różnić się objawami, częstotliwością ataków oraz czynnikami wywołującymi ból. Objawy migreny Migrena to więcej niż tylko ból głowy – to złożony stan, który wiąże się z różnorodnymi objawami. Najbardziej charakterystycznym symptomem jest silny, pulsujący ból głowy, który zazwyczaj koncentruje się po jednej stronie czaszki. Ból ten może być tak intensywny, że uniemożliwia normalne funkcjonowanie i wymaga odpoczynku w ciemnym, cichym pomieszczeniu. Migrena często wiąże się z innymi objawami, takimi jak: nudności i wymioty; nadwrażliwość na światło (fotofobia); nadwrażliwość na dźwięki (fonofobia); aura migrenowa czyli objawy neurologiczne takie jak migoczące światła, mroczki w polu widzenia, drętwienie lub mrowienie w rękach czy twarzy. Aura zazwyczaj występuje na 20–30 minut przed bólem głowy, ale nie zawsze występuje u każdej osoby z migreną. Objawy migreny mogą różnić się w zależności od osoby, a także nasilenia ataku. Czasami migrena trwa tylko kilka godzin, ale u niektórych osób może utrzymywać się nawet przez kilka dni. Regularne występowanie migreny może znacząco wpłynąć na jakość życia, dlatego warto skonsultować się z lekarzem, aby dobrać odpowiednie metody leczenia i łagodzenia objawów.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Jak stosować kwas salicylowy i niacynamid razem?
W pielęgnacji skóry codziennie pojawiają się nowe kosmetyczne trendy. Na szczególną uwagę zasługują niektóre połączenia składników aktywnych. Jednym z takich duetów jest kwas salicylowy i niacynamid. Oba składniki mają udowodnione działanie na cerę problematyczną, tłustą czy skłonną do przebarwień, ale czy można stosować je razem? Znajomość zasad stosowania kwasu salicylowego i niacynamidu pozwoli bezpiecznie i skutecznie wprowadzić te składniki do codziennej rutyny pielęgnacyjnej.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Czerniak skóry – przyczyny raka skóry, objawy, leczenie
Czerniak skóry to jeden z najgroźniejszych nowotworów złośliwych, wywodzący się z komórek barwnikowych – melanocytów. Choć rozwija się najczęściej na skórze, może występować także w innych częściach ciała, takich jak błony śluzowe czy gałka oczna. Główną przyczyną jego powstawania jest nadmierna ekspozycja na promieniowanie UV, zarówno naturalne, jak i sztuczne, np. w solariach. Wczesne rozpoznanie czerniaka znacząco zwiększa szanse na wyleczenie, dlatego tak ważna jest regularna kontrola wszelkich zmian skórnych. Co to jest czerniak? Czerniak to nowotwór skóry o złośliwym charakterze. Wywodzi się z melanocytów – komórek odpowiedzialnych za produkcję melaniny, czyli barwnika nadającego skórze kolor. Choć stanowi tylko niewielki procent wszystkich nowotworów skóry, to charakteryzuje się największą agresywnością i wysokim ryzykiem przerzutów do innych narządów. Czerniak może rozwijać się zarówno w obrębie już istniejących znamion barwnikowych, jak i na zdrowej skórze. Może występować u osób w różnym wieku, choć najczęściej diagnozowany jest u dorosłych między 30. a 60. rokiem życia. Objawy czerniaka Czerniak na skórze objawia się najczęściej zmianami, które mogą przypominać zwykłe znamiona barwnikowe. Charakterystyczne symptomy wskazujące na czerniaka to asymetria zmiany, nierówne lub postrzępione brzegi, niejednolita barwa, średnica powyżej 6 mm oraz postępujące zmiany w wyglądzie znamienia – jego szybki wzrost, swędzenie, krwawienie lub tworzenie się owrzodzenia. Czerniak może pojawić się na skórze w dowolnym miejscu, także w miejscach rzadko wystawianych na słońce, takich jak okolice paznokci, podeszwy stóp czy skóra owłosiona głowy. Asymetryczny kształt zmiany skórnej. Nierówne, postrzępione brzegi. Niejednolity kolor. Średnica powyżej 6 mm, Szybki wzrost, zmiana kształtu lub koloru znamienia. Swędzenie, pieczenie, krwawienie lub owrzodzenie zmiany. Pojawienie się nowej zmiany na skórze, szczególnie zmiany różniącej się wyglądem od innych znamion.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Rogowacenie okołomieszkowe – przyczyny, leczenie i zapobieganie
Rogowacenie okołomieszkowe to dolegliwość skórna objawiająca się drobnymi, szorstkimi grudkami najczęściej na ramionach, udach, a czasem także na twarzy. Choć nie jest to groźne schorzenie, może powodować dyskomfort i uczucie suchości skóry oraz wpływać negatywnie na wygląd. Przyczyną zmian jest nadmierne rogowacenie naskórka, co prowadzi do zatykania mieszków włosowych. Rogowacenie przymieszkowe – przyczyny Rogowacenie okołomieszkowe jest wynikiem nadmiernego rogowacenia naskórka, które prowadzi do zatkania ujść mieszków włosowych martwymi komórkami skóry i sebum. Przyczyną tego procesu są najczęściej predyspozycje genetyczne, ale do jego rozwoju mogą przyczyniać się również: suche powietrze, niedobór witamin (zwłaszcza witaminy A i E), a także zaburzenia hormonalne. Predyspozycje genetyczne Nadmierne rogowacenie naskórka Suchość skóry Niedobory witamin – zwłaszcza witaminy A i E Zaburzenia hormonalne Atopowe Zapalenie Skóry (AZS)
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Choroba wieńcowa – przyczyny, objawy i sposoby leczenia choroby niedokrwiennej serca
Choroba wieńcowa, nazywana także chorobą niedokrwienną serca, to schorzenie układu krążenia, które może prowadzić między innymi do zawału serca. Powstaje na skutek zwężenia lub zablokowania tętnic wieńcowych, co ogranicza dopływ tlenu do mięśnia sercowego. Jakie są główne przyczyny choroby wieńcowej? Jakie objawy daje niedokrwienie serca? Znajomość odpowiedzi na te pytania pozwoli właściwie zadbać o profilaktykę schorzenia, a świadomość sposobów leczenia pomoże w wyborze najlepszej metody terapii. Choroba wieńcowa – co to? Choroba niedokrwienna serca to choroba układu krążenia spowodowane zwężeniem lub zablokowaniem tętnic wieńcowych, które dostarczają tlen i składniki odżywcze do mięśnia sercowego. Główną przyczyną tego procesu jest miażdżyca, czyli odkładanie się blaszek miażdżycowych na ścianach naczyń krwionośnych. Ograniczony przepływ krwi do serca może prowadzić do bólu w klatce piersiowej (dławicy piersiowej), duszności, a w skrajnych przypadkach – do zawału serca. Choroba rozwija się stopniowo i często przez długi czas nie daje wyraźnych objawów, dlatego tak ważna jest profilaktyka oraz regularne badania kontrolne. ChNS – przyczyny Choroba niedokrwienna serca (ChNS) najczęściej rozwija się na skutek miażdżycy, czyli procesu odkładania się blaszek miażdżycowych w tętnicach wieńcowych. Tworzące się złogi tłuszczowe, cholesterol oraz inne substancje stopniowo zwężają światło naczyń krwionośnych, ograniczając przepływ krwi do serca. Do głównych czynników ryzyka należą niezdrowa dieta bogata w tłuszcze nasycone i cukry, brak aktywności fizycznej, palenie papierosów, nadciśnienie tętnicze, cukrzyca oraz przewlekły stres. Nie bez znaczenia są także predyspozycje genetyczne – jeśli w rodzinie występowały choroby serca, rośnie ryzyko ChNS. Wczesne rozpoznanie czynników ryzyka oraz zmiana stylu życia oraz rzucenie palenia mogą skutecznie opóźnić rozwój choroby i zmniejszyć ryzyko powikłań.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Kac – objawy, sposoby zapobiegania i metody leczenia złego samopoczucia po spożyciu alkoholu
Ciężka głowa, suchość w ustach, mdłości i problemy z koncentracją to typowe objawy kaca. Jego główną przyczyną jest metabolizm alkoholu w organizmie - etanol, czyli alkohol etylowy zawarty w napojach wyskokowych, jest traktowany przez organizm jak toksyna, wątroba przekształca go w aldehyd octowy, substancję jeszcze bardziej toksyczną niż sam alkohol. Znajomość skutecznych sposobów zapobiegania kacowi oraz sprawdzonych sposobów na syndrom dnia poprzedniego pomoże szybciej wrócić do formy niezależnie od tego, czy dopiero planujemy zakrapianą alkoholem imprezę, czy szukamy ulgi po hucznej zabawie. Co to jest kac? - przyczyny Kac to stan złego samopoczucia, który pojawia się kilka godzin po spożyciu alkoholu, najczęściej następnego dnia rano. Po wypiciu napojów zawierających etanol wątroba przekształca go w aldehyd octowy – toksyczny związek chemiczny, który odpowiada za wiele nieprzyjemnych objawów kaca, takich jak bóle głowy, nudności czy ogólne osłabienie organizmu. Kolejnym czynnikiem jest działanie odwadniające alkoholu – alkohol zwiększa produkcję moczu, co prowadzi do utraty wody i elektrolitów, powodując uczucie suchości w ustach i zaburzenia równowagi elektrolitowej. Nie bez znaczenia jest także wpływ alkoholu na układ nerwowy i jakość snu – mimo że po jego spożyciu łatwiej jest zasnąć, to jednak sen staje się płytszy i przerywany, przez co organizm nie ma szans na pełną regenerację.
czytaj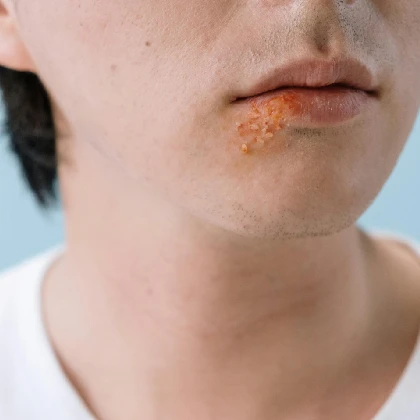
Ewa Rutkowska-Król
Redaktor naczelna
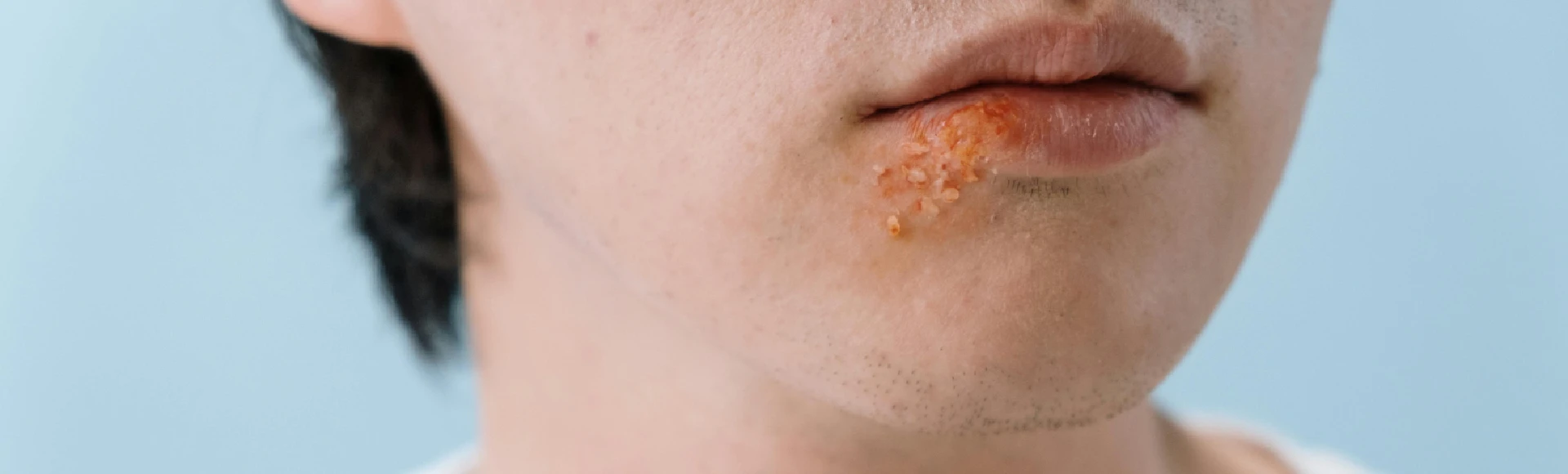
Opryszczka. Przyczyny zimna na ustach i leczenie opryszczki wargowej
Opryszczka wargowa to dolegliwość objawiająca się bolesnymi pęcherzykami. Występuje najczęściej w okresie osłabienia organizmu, długotrwałego stresu oraz zmiennej pogody. Poza nieprzyjemnym swędzeniem, mrowieniem czy pieczeniem opryszczka wpływa negatywnie również na ogólne samopoczucie i wygląd, dlatego warto wiedzieć, jak skutecznie sobie z nią radzić oraz jak zapobiegać jej nawrotom. Jak wygląda zimno na ustach? Charakterystyczne, wypełnione płynem pęcherzyki na wargach, wokół ust lub w okolicy nosa to typowe objawy opryszczki wargowej. Początkowo skóra w tych miejscach może zacząć swędzieć, piec lub sprawiać wrażenie ściągniętej. Wkrótce na tym obszarze pojawiają się małe, bolesne bąbelki, które po kilku dniach pękają, tworząc owrzodzenia. Opryszczka na ustach przyczyny. Czy opryszczka jest zaraźliwa? Febra na ustach jest wywoływana przez wirus opryszczki wargowej herpes simplex (HSV-1), który wnika do organizmu i pozostaje w nim przez całe życie. W wyniku osłabienia układu odpornościowego, stresu, przeziębienia czy zmian temperatury otoczenia może dojść do jej aktywacji i pojawienia się pęcherzyków. Wirus jest bardzo zaraźliwy i łatwo przenosi się przez bezpośredni kontakt z zakażoną skórą, śliną, a także poprzez korzystanie z tych samych przedmiotów (np. ręczników czy szminki). Z tego powodu ważne jest, aby unikać bliskich kontaktów z osobami mającymi opryszczkę, szczególnie w aktywnej fazie, pamiętając jednak, że wirus może być przenoszony nawet wtedy, gdy objawy nie są jeszcze widoczne.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Bezpieczne opalanie - ochrona przeciwsłoneczna skóry
Opalanie to nieodłączny element letniego relaksu na świeżym powietrzu, jednak promienie słoneczne, choć niezbędne do produkcji witaminy D i korzystnie wpływające na nasz nastrój i wygląd mogą stanowić poważne zagrożenie dla zdrowia skóry. Zbyt długa i nieodpowiedzialna ekspozycja na słońce może prowadzić do oparzeń słonecznych, przyspiesza starzenia się skóry oraz zwiększa ryzyko raka skóry. Jak zatem opalać się bezpiecznie? Poza unikaniem zbyt długiego wylegiwania się na słońcu oraz korzystania z promieni słonecznych poza godzinami największego promieniowania (10-16) pamiętać należy o niezbędnej ochronie w postaci filtrów przeciwsłonecznych. Wybór odpowiedniego filtra i umiejętne stosowanie kosmetyków przeciwsłonecznych zapewni właściwą ochronę oraz pozwoli cieszyć się piękną, a przede wszystkim zdrową opalenizną. Filtry przeciwsłoneczne – rodzaje filtrów SPF Filtry przeciwsłoneczne są kluczowym elementem ochrony skóry przed szkodliwym działaniem promieniowania ultrafioletowego (UV). Różnią się one między sobą mechanizmem działania, składem oraz poziomem ochrony, który określany jest współczynnikiem ochrony przeciwsłonecznej (SPF). Wśród dostępnych na rynku filtrów SPF znajdziemy filtry fizyczne, chemiczne, hybrydowe oraz filtry naturalne. Filtry mineralne (fizyczne) Filtry mineralne, znane również jako fizyczne, działają na zasadzie odbijania i rozpraszania promieniowania UV. Są to najczęściej tlenek cynku (ZnO) i dwutlenek tytanu (TiO2). Tlenek cynku (ZnO): zapewnia ochronę przed promieniowaniem UVA i UVB. Jest szczególnie polecany dla osób o wrażliwej skórze. Dwutlenek tytanu (TiO2): chroni głównie przed promieniowaniem UVB i częściowo przed UVA. Jest powszechnie stosowany w kosmetykach przeciwsłonecznych. Filtry chemiczne (organiczne) Filtry chemiczne, zwane również organicznymi, działają poprzez absorpcję promieniowania UV i przekształcanie go w ciepło, które jest następnie uwalniane z powierzchni skóry. Do filtrów chemicznych zawartych w dostępnych na rynku kosmetyczkach przeciwsłonecznych należą między innymi: oktokrylen, oksybenzon czy octinoxate. Filtry hybrydowe Filtry hybrydowe łączą w sobie właściwości filtrów mineralnych i chemicznych, oferując wszechstronną ochronę przed promieniowaniem UV. Dzięki tej kombinacji mogą oferować zalety obu typów filtrów zapewniając szersze spektrum ochrony i lepszą stabilność. Filtry naturalne Niektóre kosmetyki przeciwsłoneczne zawierają składniki pochodzenia naturalnego, takie jak np. olej z nasion malin, marchwi, masło shea lub inne substancje naturalne, które mają właściwości chroniące przed UV. Choć ich skuteczność może być niższa w porównaniu do filtrów chemicznych lub mineralnych, są one często wybierane przez osoby preferujące naturalne kosmetyki.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Lewatywa – co to jest, jak działa i jak ją prawidłowo wykonywać?
Lewatywa to znany od wieków zabieg stosowany zarówno w celach leczniczych, jak i profilaktycznych. Polega na wprowadzeniu płynów do jelita grubego przez odbyt, co wspomaga usuwanie zalegających resztek pokarmowych i toksyn, poprawia perystaltykę jelit i może pomóc w walce z zaparciami. Jak działa lewatywa? Kiedy po nią sięgnąć? Jak zrobić lewatywę w domu? Znajomość odpowiedzi na te pytania pozwoli skutecznie, a przy tym bezpiecznie korzystać z tej metody oczyszczania organizmu. Lewatywa - co to? Lewatywa to zabieg, który polega na wprowadzeniu płynu (najczęściej wody, soli fizjologicznej lub specjalnych roztworów) do jelita grubego przez odbyt, co rozciąga ściany jelita, pobudzając perystaltykę. Jej celem jest oczyszczenie jelit z zalegających resztek pokarmowych, toksyn i gazów, co może przynieść ulgę przy zaparciach lub przygotować organizm do badań diagnostycznych, takich jak np. kolonoskopia. Zabieg wspomaga również detoksykację organizmu, poprawiając ogólne samopoczucie i funkcjonowanie układu trawiennego. Wskazania do lewatywy Wśród wskazań do wykonania lewatywy wymienia się najczęściej: zaparcia, przygotowanie do badań diagnostycznych lub porodu, oczyszczenie organizmu, a także leczenie niektórych schorzeń i postępowanie po zabiegach operacyjnych. Lewatywa pomaga w usuwaniu zalegających resztek pokarmowych i gazów, co przynosi ulgę przy przewlekłych zaparciach. Oczyszcza jelita, zapewniając lepszą widoczność i dokładność wyników kolonoskopii. Stosowana przed porodem może pomóc w zmniejszeniu ryzyka zakażeń i poprawie komfortu w trakcie porodu. Jako element detoksykacji może wspomóc usuwanie toksyn i poprawić funkcjonowanie układu trawiennego. Lewatywa może być zalecana w okresie pooperacyjnym w celu oczyszczenia jelit i wspomagania powrotu do zdrowia.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Choroby odkleszczowe – jak je rozpoznać i skutecznie leczyć?
Ukąszenie kleszcza może prowadzić do poważnych chorób, takich jak borelioza czy kleszczowe zapalenie mózgu. Wczesne rozpoznanie objawów i szybkie rozpoczęcie leczenia pomogą uniknąć groźnych powikłań i przyspieszy powrót do zdrowia, a właściwa ochrona zapobiegnie ponownym ugryzieniom.
czytaj
Zuzanna Panuszewska
Mgr kosmetologii
Jak skutecznie zadbać o piękno cery?
Skuteczna pielęgnacja skóry to inwestycja w jej kondycję i piękny wygląd. Innowacyjne receptury z kwasem hialuronowym i witaminą C oferują naturalne rozwiązania, które poprawiają nawilżenie, regenerację oraz ochronę skóry. Dzięki tym składnikom cera odzyskuje zdrowy i promienny wygląd. Nowoczesna pielęgnacja dopasowana do potrzeb Twojej skóry Każda skóra ma swoje potrzeby. Odpowiednia pielęgnacja jest kluczem do zachowania jej zdrowia i pięknego wyglądu. Współczesne preparaty pielęgnacyjne, bogate w kwas hialuronowy, witaminę C oraz inne substancje aktywne, dostosowują się do indywidualnych problemów skórnych, takich jak odwodnienie, rumień, przebarwienia, utrata jędrności czy skłonność do podrażnień. Innowacyjne formuły gwarantują skuteczną pielęgnację, dbając o potrzeby nawet najbardziej wymagającej skóry.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Atopowe Zapalenie Skóry co to, jakie daje objawy, i jakie są sposoby łagodzenia AZS?
Atopowe zapalenie skóry (AZS) to przewlekła choroba zapalna, która choć najczęściej pojawia się w dzieciństwie, może wystąpić również u osób dorosłych. Objawy AZS, takie jak suchość, swędzenie i zaczerwienienie skóry mogą znacząco wpłynąć zarówno na fizyczny, jak i emocjonalny komfort życia. Właściwe rozpoznanie oraz odpowiednie leczenie i pielęgnacja skóry atopowej pomogą złagodzić uciążliwe objawy i zapobiec nawrotom choroby. AZS objawy Atopowe zapalenie skóry objawia się zazwyczaj suchością, wysypką, zaczerwienieniem skóry oraz świądem i zwiększoną wrażliwością na czynniki zewnętrzne, a nasilenie tych dolegliwości może zmieniać się w zależności od wieku pacjenta i etapu choroby. Suchość skóry – skóra staje się szorstka, przesuszona i skłonna do łuszczenia. Brak odpowiedniego nawilżenia może prowadzić do pęknięć naskórka i pogłębienia dolegliwości. Swędzenie – przewlekły świąd to jeden z głównych objawów AZS. Intensywne drapanie może prowadzić do pogorszenia stanu skóry, a także do powstawania ran i infekcji. Zaczerwienienie i stany zapalne – skóra w miejscach dotkniętych AZS staje się czerwona, podrażniona i może puchnąć. Zmiany te często występują na twarzy, łokciach, kolanach, a także na dłoniach i stopach. Wysypki i wypryski – zmiany skórne przybierają formę drobnych pęcherzyków, grudek, a czasem sączących się ranek, które mogą pojawić się w wyniku zaostrzenia choroby. Zwiększona wrażliwość na czynniki zewnętrzne – osoby z AZS często skarżą się na reakcje skórne na kosmetyki, detergenty, zmiany temperatury, stres czy alergeny.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Nietrzymanie moczu u mężczyzn przyczyny, objawy, metody leczenia
Nietrzymanie moczu, chociaż kojarzone głównie z problemami zdrowotnymi kobiet, stanowi również istotny problem dla wielu mężczyzn. Nie tylko wpływa ono negatywnie na jakość życia, ale również może być sygnałem różnych schorzeń układu moczowego oraz systemu nerwowego. Znajomość przyczyn inkontynencji, dostępnych formom diagnostyki, profesjonalnego leczenia, domowych metod zapobiegania nietrzymaniu moczu oraz sposobów na zachowanie higieny może pomóc mężczyznom odzyskać kontrolę nad swoim zdrowiem i ułatwić codzienne funkcjonowanie. Nietrzymanie moczu przyczyny Nietrzymanie moczu u mężczyzn, zwane również inkontynencją moczową, może wynikać między innymi z osłabienia mięśni dnia miednicy, chorób prostaty i schorzeń neurologicznych, otyłości, infekcji dróg moczowych, a także może być efektem ubocznym zabiegów chirurgicznych. Wyróżnia się 3 rodzaje nietrzymania moczu (wysiłkowe nietrzymanie moczu, nietrzymanie moczu z nagłym parciem i nietrzymanie moczu z przepełnienia), a każdy z nich może mieć inne przyczyny i objawy, choć wspomnieć należy, że istnieje także "mieszane nietrzymanie moczu", które obejmuje kombinację dwóch lub więcej rodzajów, np. połączenie wysiłkowego nietrzymania moczu z nagłym parciem na pęcherz. Najczęstsze przyczyny nietrzymania moczu u mężczyzn: osłabione mięśnie dna miednicy, problemy z prostatą, takie jak przerost prostaty czy rak prostaty, choroby neurologiczne, np. udar mózgu, stwardnienie rozsiane czy uszkodzenia rdzenia kręgowego, efekt uboczny operacji w obrębie miednicy, zwłaszcza tych związanych z prostatą czy pęcherzem, nadwaga i otyłość zwiększająca nacisk na pęcherz moczowy. Nietrzymanie moczu objawy Wyciek to główny objaw nietrzymania moczu. Może to być łagodne przeciekanie podczas śmiechu, kaszlu, kichania lub intensywnego wysiłku fizycznego, a także całkowite niekontrolowane opróżnianie pęcherza moczowego. Niektórzy mężczyźni z nietrzymaniem moczu mogą doświadczać także nocnego moczenia podczas snu. Nietrzymanie moczu może objawiać się także nagłą, trudną do opanowania potrzebą nawet jeśli ilość moczu jest niewielka — może to wynikać z nadreaktywności pęcherza. Nietrzymaniu moczu może czasem towarzyszyć ból lub dyskomfort w okolicy pęcherza lub miednicy.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Odparzenia pieluszkowe – przyczyny, sposoby leczenia i domowe metody łagodzenia objawów
Odparzenia u niemowlaka to jeden z najczęstszych problemów skórnych, z którymi stykają się młodzi rodzice. Mogą wydawać się jedynie wywołującym dyskomfort malucha podrażnieniem, jednak niezdiagnozowane lub nieprawidłowo leczone mogą prowadzić do poważnych i bolesnych komplikacji. Choć walka z odparzeniami bywa frustrującym wyzwaniem, zrozumienie przyczyn, poznanie sposobów zapobiegania oraz skutecznych metod leczenia może zdecydowanie poprawić komfort i zdrowie dziecka. Odparzenia od pampersa – przyczyny Odparzenie pieluszkowe to podrażnienie skóry powstałe na skutek nieprawidłowej pielęgnacji, długotrwałego kontaktu skóry z moczem i kałem, tarcia, reakcji alergicznych czy infekcji grzybiczych. Wilgoć — stały kontakt skóry z moczem i kałem może drażnić skórę, szczególnie jeśli pieluszka nie jest regularnie zmieniana. Tarcie — ciągłe pocieranie skóry przez pieluszkę może prowadzić do podrażnień, zwłaszcza gdy skóra jest wilgotna. Nieodpowiedni rozmiar pampersa — stosowanie zbyt ciasnych pieluszek może spowodować zatrzymywanie wilgoci i powietrza, co stwarza idealne środowisko dla rozwoju bakterii i grzybów oraz powoduje tarcie i uciskanie skóry. Reakcje alergiczne — zawarte w pieluszkach barwniki i substancje zapachowe mogą wywoływać reakcje alergiczne, prowadząc do odparzeń. Infekcje grzybicze – odparzenia pieluszkowe mogą być spowodowane infekcją grzybiczą, wywołaną między innymi przez drożdżaki Candida albicans. Niewłaściwa pielęgnacja dziecka — nieodpowiednia higiena, używanie drażniących detergentów lub mydeł podczas mycia skóry może również powodować odparzenia u dzieci.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Odwodnienie organizmu – przyczyny, objawy i sposoby zapobiegania
Odwodnienie jest stanem, w którym ilość wody w organizmie jest niewystarczająca do jego prawidłowego funkcjonowania. Choć często bywa bagatelizowane, jest poważnym stanem, który może prowadzić do licznych komplikacji zdrowotnych. Utrata płynów, zarówno przez pocenie, oddychanie, jak i wydalanie, może zaburzać równowagę elektrolitową i funkcjonowanie najważniejszych organów. Odwodnienie może być wynikiem intensywnej aktywności fizycznej, chorób, wysokiej gorączki, czy niewystarczającego spożycia płynów, a jego objawy obejmują zazwyczaj pragnienie, suchość w ustach, osłabienie, bóle czy zawroty głowy. Przyczyny odwodnienia Odwodnienie może być spowodowane różnymi czynnikami, które prowadzą do utraty płynów lub zwiększonego zapotrzebowania na wodę. Wśród głównych przyczyn odwodnienia organizmu wymienia się: niewystarczające spożycie płynów i złe nawyki żywieniowe, wzmożoną utratę płynów, zwiększone zapotrzebowanie na płyny, niektóre choroby i stany zdrowotne, a także czynniki środowiskowe czy wiek. Nieprawidłowe nawyki żywieniowe - niewystarczające spożycie wody i innych płynów w ciągu dnia, celowe unikanie picia, nadmierne spożycie alkoholu czy moczopędnej kofeiny może prowadzić do odwodnienia. Intensywna aktywność fizyczna, przebywanie w wysokich temperaturach lub wysoka wilgotność mogą prowadzić do nadmiernego pocenia się i utraty płynów. Wysoka gorączka zwiększająca potliwość może prowadzić do nadmiernej utraty płynów, podobnie jak wymioty czy biegunka spowodowane przez choroby układu pokarmowego (np. IBS, choroba Leśniowskiego-Crohna, wrzodziejące zapalenie jelita grubego) czy zatrucia pokarmowe. Niektóre leki, zwłaszcza diuretyki stosowane w leczeniu nadciśnienia lub chorób serca, mogą zwiększać wydalanie wody z organizmu. Niewydolność nerek i inne choroby nerek mogą wpływać na zdolność organizmu do zatrzymywania wody. Przebywanie w gorącym klimacie i niska wilgotność powietrza mogą przyspieszać utratę wody z organizmu przez skórę i drogi oddechowe zwiększając ryzyko odwodnienia. Niebezpieczeństwo odwodnienia zależy również od wieku i stanu organizmu, np. dzieci są bardziej podatne na odwodnienie ze względu na wyższe tempo przemiany materii i większą utratę płynów przez skórę, osoby starsze z powodu zmniejszonego odczuwania pragnienia, a kobiety w ciąży i karmiące piersią z racji zwiększonego zapotrzebowanie na płyny. Zrozumienie tych przyczyn może pomóc w zapobieganiu odwodnieniu poprzez zachowanie odpowiedniego bilansu płynów, szczególnie w sytuacjach zwiększonego ryzyka.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
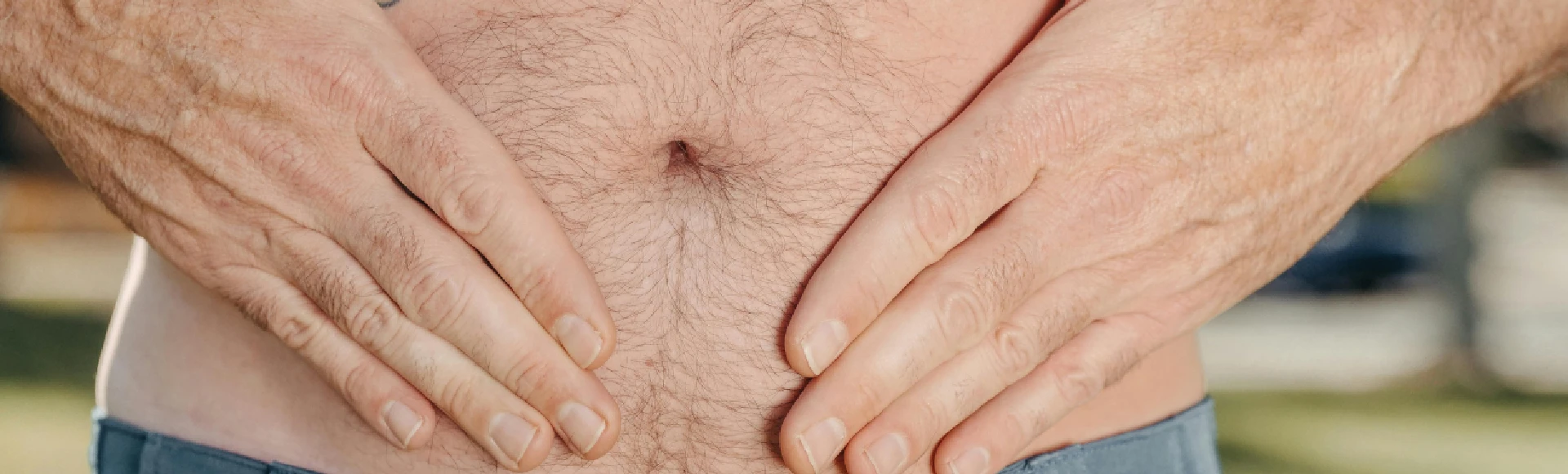
Odparzenia u dorosłych – przyczyny, sposoby leczenia i domowe metody łagodzenia objawów
Odparzenia to powszechny problem skórny, który, choć kojarzony jest głównie z okolicami pieluszkowymi u niemowląt, może dotyczyć osób w różnym wieku, w tym osób dorosłych. Odparzenia u dorosłych występują szczególnie w wilgotnych obszarach ciała z tendencją do tarcia, takich jak pachy, pachwiny czy fałdy skórne. Znajomość czynników prowadzących do bolesnych zmian skórnych, zasad profilaktyki odparzeń oraz sposobów ich leczenia pomoże złagodzić dyskomfort związany z odparzeniami i zapobiec nawrotom tego schorzenia. Odparzenia jak wyglądają i gdzie występują? Odparzenia są stanem zapalnym skóry, który występuje w wyniku tarcia, wilgoci i ocierania. Objawiają się zazwyczaj zaczerwienieniem, obrzękiem, krostkami czy pęcherzami. Zmianom skórnym towarzyszyć może ból, a w przypadku poważnych zmian nawet gorączka. Odparzenia mogą występować w różnych miejscach ciała, takich jak pachy, pachwiny, pośladki, krocze czy obszar pod biustem. U osób otyłych mogą powstawać w różnych miejscach ciała, w których występuje długotrwałe przyleganie fałd skórnych. Odparzenia pod pachami występują głównie w wyniku tarcia i wilgoci, szczególnie jeśli nosi się ubrania, które przylegają do skóry. Oparzenia w pachwinach pojawiają się szczególnie u osób otyłych lub aktywnych fizycznie, które doświadczają tarcia w obszarze pachwin. Odparzenia krocza — tarcie i wilgoć mogą spowodować odparzenia w okolicach krocza, szczególnie u mężczyzn. Odparzenia pod piersiami — duży rozmiar piersi, noszenie obcisłych, wykonanych ze sztucznych materiałów biustonoszy, tarcie i wilgoć mogą powodować u kobiet odparzenia pod biustem. Odparzenia między pośladkami — długotrwałe siedzenie, nadmierna potliwość, otyłość oraz noszenie niedopasowanej, wykonanej z nieoddychających materiałów bielizny to czynniki, które mogą wywołać odparzenie odbytu i obszaru między pośladkami.
czytaj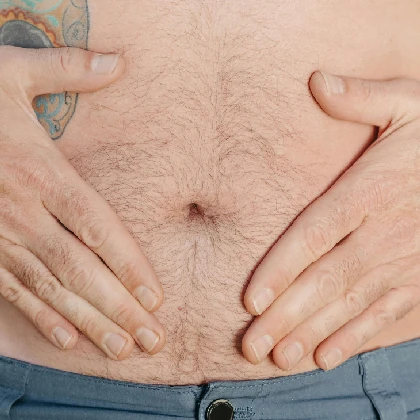
Ewa Rutkowska-Król
Redaktor naczelna
Problemy z wypróżnianiem – przyczyny, objawy i sposoby na zaparcia
Zaparcia, czyli trudności z regularnym oddawaniem stolca to uciążliwa dolegliwość, która może wpływać negatywnie na ogólny stan zdrowia i samopoczucie. Zatwardzenie może wynikać między innymi z niewłaściwej diety, braku aktywności fizycznej, a także być następstwem bądź objawem schorzeń układu pokarmowego. Jak leczyć zaparcia? Jak poprawić perystaltykę jelit? Co na przeczyszczenie, kiedy zmiana nawyków żywieniowych i domowe sposoby na problemy z wypróżnieniem nie wystarczają? Znajomość odpowiedzi na te pytania może pomóc w utrzymaniu prawidłowej pracy jelit i poprawić komfort życia. Zaparcia przyczyny Zaparcia mogą być spowodowane między innymi przez nieprawidłowe nawyki żywieniowe, niedostateczną aktywność fizyczną, stres i zmiany w codziennej rutynie, a także przez zmiany hormonalne, niektóre choroby czy stosowane w związku z nimi leki. Niedobór błonnika w diecie — błonnik pokarmowy jest kluczowy dla prawidłowego funkcjonowania układu pokarmowego. Błonnik zwiększa objętość stolca i ułatwia jego przesuwanie przez jelita. Niedostateczna ilość płynów — niewystarczające nawodnienie organizmu może prowadzić do stwardnienia stolca i utrudniać jego przesuwanie przez jelita. Brak aktywności fizycznej — siedzący tryb życia może spowalniać ruchy jelit, co z kolei utrudnia regularne wypróżnienia. Zmiany w rutynie i nawykach żywieniowych — podróże, radykalne zmiany w diecie lub zmiana godzin posiłków mogą zaburzać regularność wypróżnień. Napięcie emocjonalne — stres i emocje mogą wpływać na funkcjonowanie układu pokarmowego, w tym na perystaltykę jelit. Choroby — schorzenia, takie jak np. cukrzyca, niedoczynność tarczycy czy nadwrażliwe jelita mogą prowadzić do zaparć. Leki — opioidy, leki przeciwdepresyjne, przeciwdrgawkowe, przeciwzapalne (NLPZ), a także niektóre suplementy diety, jak żelazo czy wapń, mogą powodować zaparcia jako efekt uboczny ich stosowania. Anatomiczne problemy z jelitami, takie jak zwężenia, guzy czy polipy, również mogą utrudniać wypróżnianie. Hormony — zmiany hormonalne (np. w czasie ciąży czy menopauzy) mogą wpływać na ruchy jelit, prowadząc do zaparć. Wiek — osoby starsze są bardziej podatne na zaparcia z powodu spowolnienia perystaltyki jelit, mniejszej aktywności fizycznej oraz stosowania większej ilości leków.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Kolka nerkowa – objawy, przyczyny i sposoby na kamicę nerkową
Kamica nerkowa (nefrolitaza) to schorzenie charakteryzujące się powstawaniem twardych złogów w nerkach lub układzie moczowym. Złogi, zwane kamieniami nerkowymi, mogą tworzyć się z różnych substancji chemicznych obecnych w moczu i mogą być źródłem znacznego dyskomfortu oraz poważnych powikłań zdrowotnych. Znajomość przyczyn i objawów kamicy nerkowej przyspieszy diagnozę, pozwoli dobrać odpowiednią metodę leczenia i wdrożyć sposoby zapobiegania powstawaniu kamieni nerkowych. Atak kolki nerkowej – przyczyny Atak kolki nerkowej jest nagłym i bardzo bolesnym objawem kamicy nerkowej. Przyczyny ataku mogą być złożone i zależą od rodzaju kamienia oraz indywidualnych czynników. Najczęstszą przyczyną ataku kolki nerkowej są kamienie nerkowe tworzone z różnych obecnych w moczu substancji, takich jak wapń, szczawiany, fosforany, kwas moczowy czy cystyna. Kiedy kamień zaczyna przemieszczać się w drogach moczowych, szczególnie gdy przechodzi z miedniczki nerkowej do moczowodu, może spowodować zablokowanie przepływu moczu oraz nagły i bardzo intensywny ból. Na ataki kolki nerkowej narażone mogą być bardziej osoby z niewydolnością nerek, u których mogą występować trudności w usuwaniu z organizmu nadmiaru substancji, które mogą prowadzić do tworzenia się złogów. Również niektóre zaburzenia hormonalne, takie jak nadczynność przytarczyc, mogą zwiększać ryzyko tworzenia się kamieni nerkowych, co z kolei zwiększa ryzyko bolesnych ataków. Poza wymienionymi stanami chorobowymi tworzeniu się kamieni nerkowych sprzyjać może odwodnienie oraz nieprawidłowe nawyki żywieniowe, czyli dieta bogata w sól, oksalany (np. szpinak, rabarbar) lub produkty bogate w puryny (np. mięso czerwone, alkohol). Kamica nerkowa objawy Objawy towarzyszące kamicy nerkowej obejmują zazwyczaj: nagły intensywny ból podczas ataku kolki, ból i krwawienie podczas oddawania moczu oraz częstomocz, a także nudności, wymioty, zawroty głowy, a nawet utratę przytomności. Charakterystycznym objawem kamicy nerkowej jest nagły i bardzo intensywny ból, znany jako atak kolki nerkowej. Ból ten może być opisywany jako ostry, kłujący lub przeszywający, i często występuje w okolicy bocznej lub dolnej części pleców, ale może również promieniować do brzucha, pachwiny lub narządów płciowych. Atak bólu może trwać od kilku minut do kilku godzin. Podczas kamicy nerkowej ból może nasilić się podczas oddawania moczu. Może to być odczuwane jako pieczenie lub kłucie w cewce moczowej. Ponadto niektórzy pacjenci mogą doświadczać częstego parcia na mocz, nawet jeśli jego ilość jest niewielka. Jeśli kamień rani drogi moczowe, może dodatkowo wystąpić krwawienie, które jest widoczne gołym okiem jako różowe, czerwone lub brunatne zabarwienie moczu. Towarzyszący kamicy nerkowej ostry ból brzucha może powodować nudności i wymioty, zawroty głowy, a nawet utratę przytomności. W przypadku pojawienia się powyższych objawów, szczególnie silnego bólu pleców lub brzucha, należy natychmiast skonsultować się z lekarzem, ponieważ kamica nerkowa może wymagać natychmiastowej interwencji medycznej.
czytaj
Ewa Rutkowska-Król
Redaktor naczelna
Biegunka – przyczyny rozwolnienia, objawy i leczenie
Biegunka to stan charakteryzujący się częstymi i luźnymi wypróżnieniami. Jest to objaw różnych problemów zdrowotnych, takich jak infekcje bakteryjne, wirusowe lub pasożytnicze, reakcje alergiczne, stres, niestrawność pokarmowa lub zatrucie, czy też choroby przewlekłe, takie jak choroba trzewna czy zespół jelita drażliwego. Biegunka objawy Objawy biegunki mogą różnić się w zależności od przyczyny i stopnia nasilenia. Typowe symptomy obejmują: luźne stolce o płynnej konsystencji, częste wypróżnianie, dyskomfort, skurcze lub ból w okolicach brzucha, wzdęcia związane z nadmierną produkcją gazów w jelitach, nudności, nudności i wymioty - w przypadku poważniejszych zakażeń lub toksycznej biegunki, gorączkę (np. w przebiegu biegunki infekcyjnej), ogólne osłabienie i odwodnienie, brak apetytu. Rodzaje i przyczyny biegunki Typy biegunek zależą w głównej mierze od czynników wywołujących rozwolnienie. Wyróżnia się: biegunkę infekcyjną, biegunkę podróżnych, biegunkę pokarmową, reakcyjną stresową i przewlekłą. Biegunka infekcyjna spowodowana jest kontaktem z patogenami (bakteriami, wirusami lub pasożytami). Biegunkę infekcyjną wywołać mogą zakażenia rotawirusowe, salmonelloza, czy np. infekcje E. Coli. Biegunka podróżnych występuje u osób podróżujących do regionów o innym klimacie lub nietypowych warunkach higienicznych. Biegunka pokarmowa wywołana jest spożyciem pokarmów lub wody zanieczyszczonych bakteriami, wirusami lub toksynami. Biegunka jako objaw alergii na określone pokarmy lub składniki pokarmowe. Biegunka stresowa wynika z intensywnego stresu lub długotrwałego emocjonalnego napięcia. Biegunka przewlekła natomiast to trwające dłużej niż kilka tygodni rozwolnienie, które może być objawem chorób przewlekłych, takich jak choroba trzewna czy nadwrażliwe jelita.
czytajDbasz o zdrowie? Szukasz rzetelnych i profesjonalnych i informacji?
Dobrze trafiłeś, ten blog jest dla Ciebie! W poradniku Apteki Centralnej znajdziesz wiele nowinek na temat zdrowia. Nasz blog, stworzony został z myślą o świadomych czytelnikach, takich jak Ty. Interesują Cię nowości, szukasz praktycznej porady jak zadbać o zdrowie? Poradnik Apteki Centralnej to przestrzeń, gdzie znajdziesz się wiele cennych artykułów opracowanych przez specjalistów z różnych dziedzin medycyny i farmacji. Bez względu na to, czy interesują Cię najnowsze odkrycia naukowe, czy też szukasz rozwiązania problemów, na pewno tu znajdziesz przydatne wiadomości. Zachęcamy do odwiedzin poszczególnych kategorii, w każdej z nich znajdziesz wiele ciekawostek i ogrom wiedzy.
Przejrzałeś wiele artykułów i blogów, bo szukasz wiadomości o najnowszych trendach?
Już nie musisz, właśnie znalazłeś idealne miejsce dla siebie!
Poradnik Apteki Centralnej to doskonałe miejsce do poszerzania wiedzy na temat urody i zdrowego stylu życia. Koniecznie zajrzyj do naszych artykułów i dowiedz się, jak wprowadzić zdrowe nawyki żywieniowe, by wzmocnić organizm i zapobiegać starzeniu skóry. Odkryjemy przed tobą tajemnice nowości kosmetycznych i sposobów dbania o cerę. Wszystko w lekkiej i przystępnej formie. Z nami nie będziesz się nudzić. Apteka Centralna to przewodnik po świecie zdrowia i urody – tworzony z wiedzą i pasją.